Infermieri e Patient Blood Management (PBM): come comportarsi quando il paziente rifiuta la trasfusione di sangue per motivi religiosi?
Le strategie di Patient Blood Management (PBM) nascono negli Stati Uniti negli anni Ottanta, per rispondere al bisogno assistenziale della copiosa comunità dei Testimoni di Geova, la quale, come noto, per motivi religiosi rifiuta il ricorso alla terapia trasfusionale. In quello stesso periodo, di fronte all’emergenza di trasmissione dell’HIV, la popolazione mondiale era estremamente sensibile alla questione trasfusionale (Spence, 2012).
Patient Blood Management: Servizio realizzato da Sara Landriscina – Infermiera, Azienda Ospedaliera San Giovanni – Addolorata – Roma.
Ai giorni nostri sta emergendo che, al di là delle complicanze infettive, delle reazioni avverse (Harvey, Basavaraju et al., 2015.) e degli effetti di immunomodulazione prodotti dalle trasfusioni (Blajchman, 2002), il ricorso alla terapia con sangue allogenico è un potente fattore di rischio per molte altre complicanze comunemente osservate in pazienti ricoverati, come lesioni polmonari e infezioni nosocomiali. Si configura anche come contributore indipendente di un peggior outcome del paziente, determinando un maggior rischio di morbilità e mortalità (Shander, 2012; Gross et al., 2013; Leahy et al., 2017).
A questo va aggiunto non solo che la trasfusione di sangue è una delle cinque procedure sovrautilizzate e impiegate in maniera inappropriata (Freedman, 2016), ma anche che ad un aumento della domanda di sangue corrisponde una riduzione del pool di donatori a causa di un invecchiamento della popolazione e di una diminuzione della popolazione idonea alla donazione (Leahy, 2012; Farmer et al., 2013), dati che hanno ulteriormente influenzato l’imperativo di adottare un approccio più riflessivo e basato sull’evidenza quando si considera la necessità di trasfondere i pazienti.
Durante una sessione della World Health Assembly (2010) è stata adottata la risoluzione WHA63.12, che contiene raccomandazioni sulla sicurezza e disponibilità dei prodotti del sangue. La raccomandazione comprende anche una parte relativa al Patient Blood Management in cui viene sottolineato che prima dell’intervento chirurgico bisognerebbe attuare ogni ragionevole misura per ottimizzare il volume del sangue del paziente, minimizzare le sue perdite ematiche e ottimizzare la fisiologica tolleranza all’anemia del paziente, seguendo le linee guida WHO.
Questo determina diverse implicazioni per gli Stati membri, tra cui la necessità di costruire azioni con lo scopo di implementare la risoluzione WHA63.12 entro quattro anni, di implementare gli outcome dei pazienti e il programma PBM in generale.
Quali sono i punti fondamentali del PBM? In primo luogo si promuove la sostituzione della medicina emocomponente-centrica con un approccio paziente-centrico, in cui il sangue del paziente viene valorizzato e tutelato (Shander et al., 2013; Hohmuth et al., 2014).
L’obiettivo del PBM non è solo di evitare le trasfusioni, ma di applicare approcci medici e chirurgici basati sulle evidenze per gestire l’anemia, ottimizzare l’emostasi e ridurre al minimo la perdita di sangue al fine di migliorare i risultati dei pazienti (Shander, 2012).
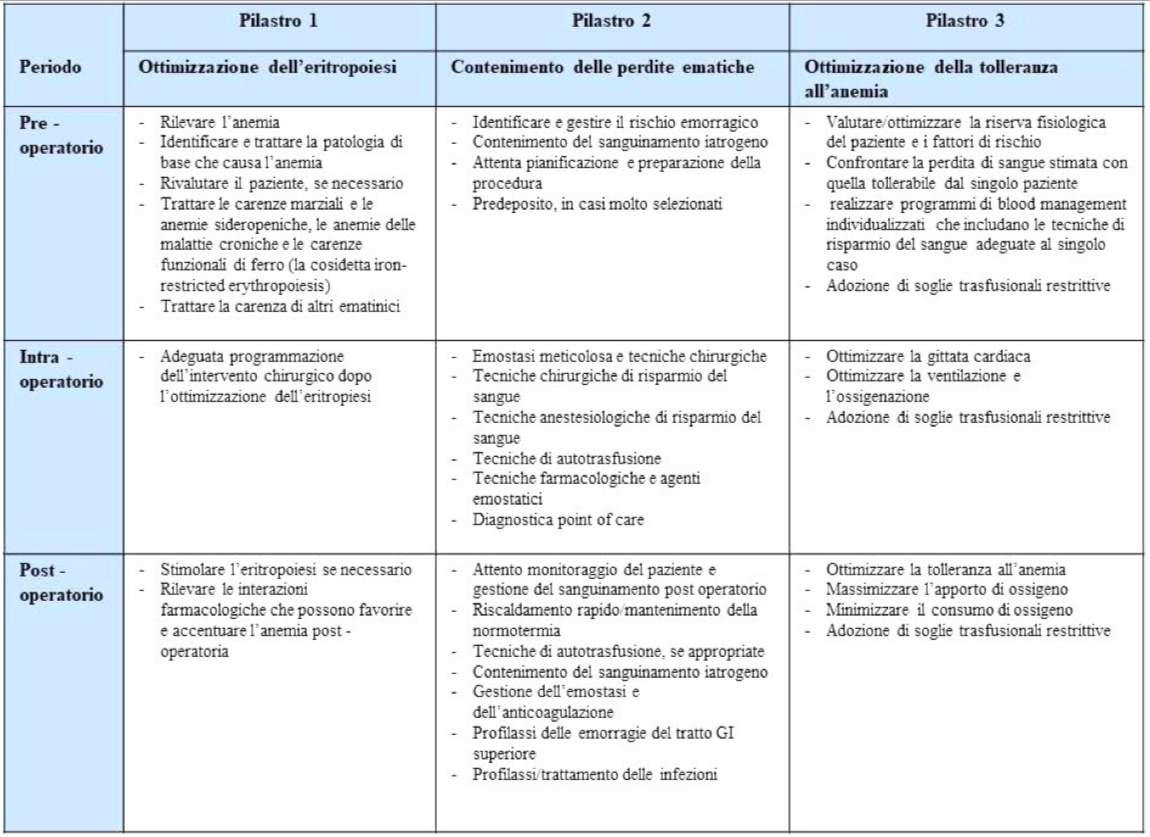
Gli obiettivi specifici del PBM sono essenzialmente tre: il miglioramento degli outcome clinici, la prevenzione della trasfusione evitabile e la riduzione dei costi di gestione. Per raggiungerli si utilizza la strategia dei tre pilastri del PBM (Hofmann et al., 2011) (Tabella 1).
Essi sono:
- ottimizzazione dell’eritropoiesi;
- contenimento delle perdite ematiche;
- ottimizzazione della tolleranza all’anemia.
Lo sviluppo e l’implementazione del PBM, inoltre, conducendo i clinici ad un uso più appropriato della risorsa sangue, determina una diminuzione delle giornate di degenza, delle complicanze, delle re-ospedalizzazioni, della morbilità e mortalità e determina un innegabile risparmio economico (Hofmann et al., 2013; Shander, 2014; Leahy et al., 2017).
Tabella 1 – I tre pilastri del Patient Blood Management (adattato da Hofmann A. et al., 2011).
Patient blood management: la legislazione, le raccomandazioni, i progetti italiani.
In Italia dal 2012 il Centro Nazionale Sangue (CNS) si occupa di PBM (Vaglio et al., 2017).
Il Patient Blood Management si è sviluppato ufficialmente solo nel 2013, anno in cui è citato all’interno del Programma di Autosufficienza Nazionale del Sangue e dei suoi Prodotti. Fino al 2013 solo in sporadiche realtà, ma non in maniera ufficiale e standardizzata, sono stati sviluppati programmi di corretta gestione del sangue, seguendo le indicazioni della letteratura e delle linee guida straniere.
Rara e precoce esperienza italiana risulta essere quella sviluppata nel 2006 presso l’IRCCS Policlinico San Donato in San Donato Milanese (La Torre, 2008). In questa esperienza pilota, condotta basandosi sul modello americano, si è identificato un gruppo di lavoro comprendente diverse figure professionali, sia sanitarie che amministrative, per monitorare il consumo di sangue ed implementare il suo corretto utilizzo, al fine di prevenire e gestire l’anemia preoperatoria ed ottenere un risparmio di emocomponenti trasfusi. Si individua anche la figura di un infermiere coordinatore al pari del bloodless coordinator statunitense, una PBM nurse che si occupa della collaborazione tra sanitari e paziente e del coordinamento dell’intero progetto.
All’interno del Programma di Autosufficienza Nazionale del Sangue e dei suoi Prodotti del 2013, si si raccomanda di definire e promuovere l’applicazione di approcci multidisciplinari evidence-based, finalizzati a migliorare in modo sostenibile l’outcome del paziente mediante il mantenimento della concentrazione emoglobinica, l’ottimizzazione dell’emostasi e la minimizzazione delle perdite ematiche. In tali ambiti, identificare i pazienti a rischio di trasfusione e definire piani di gestione clinica dello stesso (patient blood management), tesi a ridurre o eliminare il bisogno di trasfusione allogenica, riducendo al contempo i rischi ed i costi ad essa collegati.
Questa necessità è sottolineata anche nei Programmi degli anni successivi: in particolare in quello del 2015 si fa specifico riferimento ad una iniziativa nazionale chiamata “Patient Blood Management – Italy”. Questa iniziativa culmina con la produzione delle “Raccomandazioni per l’Implementazione del Programma di Patient Blood Management”, primo ufficiale documento di PBM italiano, pubblicato nel 2015, all’interno del quale viene esplicitamente richiamata la necessità dell’individuazione di personale infermieristico dedicato (Guerra et al., 2016).
Nello stesso anno, il Decreto del Ministro della Salute del 2 Novembre 2015, all’art. 25, comma 5, definisce ed implementa sul territorio nazionale specifici programmi (patient blood management) con particolare riferimento alla preparazione del paziente a trattamenti chirurgici programmati, sulla base di linee guida da emanare a cura del Centro Nazionale Sangue entro sei mesi dall’entrata in vigore del decreto stesso.
Nel 2016 vengono infatti emanate le Linee Guida per il Programma di Patient Blood Management, e nello stesso anno parte la campagna “Only One: una trasfusione, una decisione clinica indipendente”, una politica sostenuta dal Ministero della Salute e dalle società scientifiche del settore, che incoraggia al ricorso ad una singola unità di emazie da trasfondere. La trasfusione della dose minima efficace di globuli rossi è raccomandata poiché l’impiego liberale della trasfusione non migliora lo stato clinico dei pazienti, esponendoli invece a tutti i rischi connessi alla trasfusione senza ottenere un beneficio concreto e generando un aumento dei costi (Ma et al., 2005; National Blood Authority Australia, 2014; Heyes et al., 2017).
Nel Programma di Autosufficienza Nazionale del Sangue e dei suoi Prodotti del 2016 e 2017 viene dato ancora spazio al PBM, riconosciuto come uno degli strumenti indispensabili a garantire la complessiva autosufficienza nazionale di globuli rossi (GR). Il Programma del 2018 afferma che la diminuzione dell’uso clinico dei GR è molto verosimilmente da porre in relazione alla implementazione delle nuove strategie e linee di indirizzo finalizzate alla prevenzione della trasfusione evitabile (PBM).
Il ruolo dell’infermiere in un programma di Patient blood management.
Dal punto di vista legislativo e teorico, dunque, è previsto uno spazio dedicato a personale infermieristico specializzato all’interno di programmi di PBM, identificato nei ruoli di bloodless coordinator e PBM nurse. Numerosissimi sono gli esempi di gestione di tali programmi a cura degli infermieri, in particolare negli Stati Uniti e in Australia, dove le strategie di PBM sono comunemente condotte negli ospedali da molti anni, con molte citazioni in letteratura (Tovarelli, 2005; Miller et al., 2015; De Bretan-berg, 2014; Shannon et al., 2013; Gallagher et al., 2015; Freedman, 2016; Bielby et al., 2018).
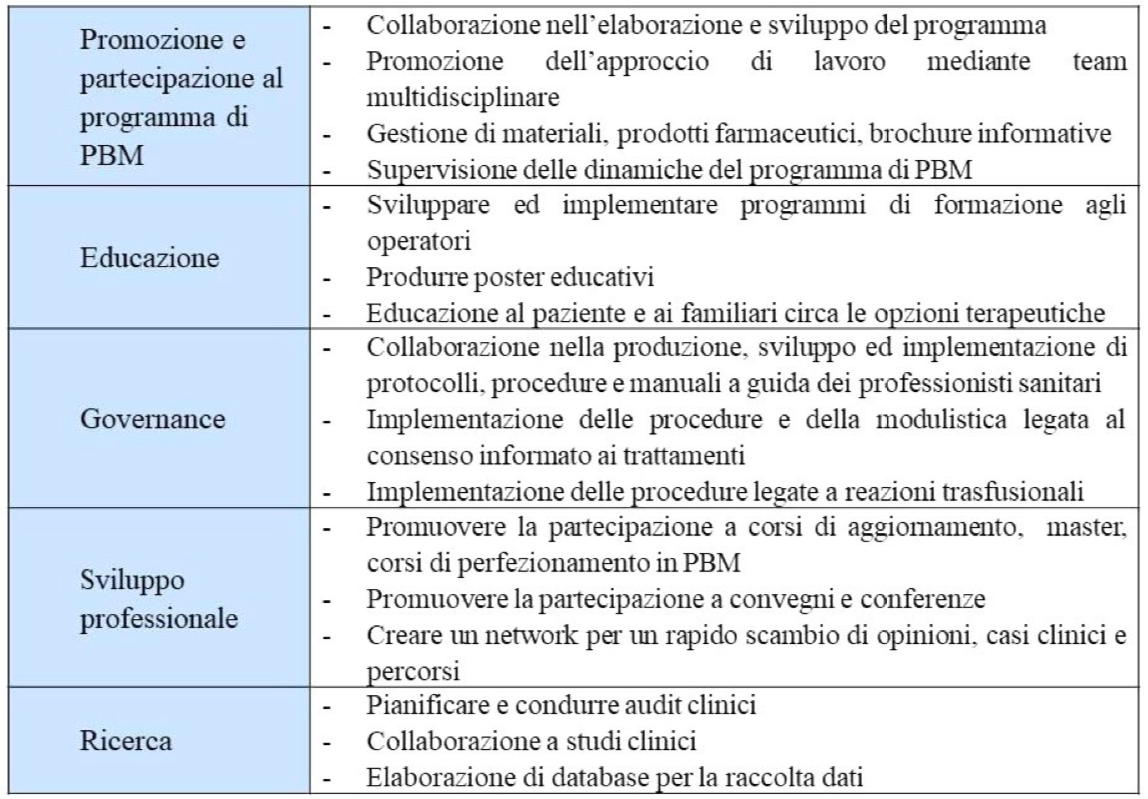
Sulla base di questi modelli, il ruolo dell’infermiere (Tabella 2) all’interno di tali programmi può essere articolato in diverse aree:
- promozione e partecipazione al programma di PBM;
- educazione;
- governance;
- sviluppo professionale;
- ricerca.
La promozione e la partecipazione al programma di PBM si declina nella collaborazione per l’elaborazione e lo sviluppo del programma, nella promozione di un team multidisciplinare, team di cui il PBM nurse coordinator è a capo insieme ad una figura appartenente all’area medica (Farmer et al., 2013; Farmer et al., 2015; Bielby e Haberfield, 2018). L’infermiere si occupa anche della gestione dei materiali, dei prodotti farmaceutici e della realizzazione di brochure informative per i pazienti, tenendo conto della loro capacità di comprensione. Infine si occupa di supervisionare l’andamento del programma e funge da raccordo tra i diversi professionisti che ruotano attorno al paziente durante il suo processo di cura (De Bretan-Berg, 2014).
L’attività di educazione è svolta attraverso lo sviluppo e l’implementazione di veri e propri programmi di formazione rivolti a professionisti sanitari, sia in loco che in modalità e- learning (Miller et al., 2015; Bielby et al., 2018). Per facilitare l’intervento formativo, l’infermiere coordinatore si occupa della produzione di poster educativi che fungano da reminder ai colleghi. Essi possono avere tematiche diverse, in base agli aspetti che sono ritenuti più importanti da sottolineare nella struttura. L’educazione è rivolta invece al paziente e ai familiari nella modalità di brochure informative, schede terapeutiche e nutrizionali e indicazioni circa la propria condizione clinica e le opzioni terapeutiche (Tovarelli, 2005; De Bretan-Berg, 2014). Il coinvolgimento del paziente nelle decisioni è fondamentale considerando l’ottica patient-centred a cui sono ispirati i programmi di PBM (De Bretan-Berg, 2014, Miller et al., 2015).
Per quanto concerne l’area della governance, il PBM nurse si occupa di collaborare nella produzione, sviluppo ed implementazione di protocolli, procedure e manuali a guida dei professionisti sanitari, oltre che di implementare le procedure esistenti, includendo la politica del single-unite transfusion (De Bretan-Berg, 2014). Ampio spazio è dedicato alla realizzazione di modulistica specifica, anche legata alla segnalazione di reazioni trasfusionali, e alla revisione della modulistica legata al consenso informato ai trattamenti (Miller et al., 2015; Gallagher et al., 2015).
Lo sviluppo professionale è ottenuto tramite la promozione della partecipazione a corsi di aggiornamento, master e corsi di perfezionamento in PBM in ambito universitario (Gallagher et al., 2015; Miller et al., 2015; Bielby et al., 2018). Viene incentivata anche la partecipazione a convegni e conferenze sull’argomento, sia a livello locale che nazionale che internazionale. È auspicabile la creazione di un network per permettere un rapido scambio di opinioni, casi clinici e percorsi (Miller et al., 2015; Bielby et al., 2018).
Nell’ambito della ricerca, infine, l’infermiere è responsabile della pianificazione e conduzione di audit clinici, per sviluppare la consapevolezza del team, migliorare la strategia ed individuare le criticità del programma. Si sottolinea l’importanza dell’elaborazione di database per la raccolta dati dei pazienti e la possibilità di effettuare studi clinici (Farmer et al., 2013; De Bretan-Berg, 2014; Miller et al., 2015).
Tabella 2 – Aree di responsabilità del PBM nurse.
Conclusioni.
Normativa, linee guida e raccomandazioni hanno individuato la necessità di identificare una figura infermieristica dedicata nei programmi di PBM.
I benefici derivanti dall’introduzione di una figura dedicata sono molteplici ed abbracciano diversi aspetti, da quello prettamente assistenziale a quello economico. Il primo a beneficiare dell’attività del PBM nurse è il paziente, che riceve un’assistenza di qualità e vicina alle sue esigenze. Il malato è coinvolto nel proprio processo di guarigione, è informato circa le metodiche che possono essere applicate al suo caso (Shander et al., 2013; De Bretan-Berg, 2014, Miller et al., 2015), mostrerà migliori outcome (Shander et al., 2013) e verrà esposto a minori rischi legati alla trasfusione (Blajchman, 2002).
I professionisti della salute beneficiano dell’introduzione di questa figura, potendo usufruire di protocolli, procedure e linee guida aggiornate, garantendo un’assistenza in team dove le esperienze sono condivise e le competenze dei singoli sono esaltate. Infine la struttura sanitaria ottiene un risparmio economico a fronte di maggiore sicurezza per il paziente, riduzione delle giornate di degenza, di mortalità e di rischi legati alla trasfusione (Shander et al., 2012; Gross et al., 2013; Landriscina, 2016; Leahy et al., 2017).
L’infermiere dedicato all’interno di programmi di PBM può esprimere al meglio non solo la natura tecnica, relazionale ed educativa della professione, ma anche le capacità di programmazione e di gestione, nonché l’attività di ricerca, di controllo e di supervisione, garantendo una assistenza paziente-centrica di alta qualità, all’avanguardia e sostenibile dal punto di vista economico.
Bibliografia.
– Bielby L., Haberfield A., Kelsey G., Kay S. (2018) The role of the transfusion practitioner in the multidisciplinary team. ISBT Science Series, 0, 1–9 DOI: 10.1111/voxs.12408.
– Bielby L., Moss RL. (2018) Patient blood management and the importance of the Transfusion Practitioner role to embed this into practice. Transfus Med. Apr;28(2):98-106. doi: 10.1111/tme.12526. Epub 2018 Apr 16. – Blajchman M.A. (2002) Immunomodulation and blood transfusion. Am J Ther. Sep-Oct;9(5):389-95.
– Capone S., Sambati V., Montanari E., Antonazzo M. (2017) L’infermiere tra immagine sociale e professionale: esperienze dirette, stereotipi e ruolo dei media. L’infermiere, 54:4:e62-e67.
– Centro Nazionale Sangue (2016), Linee Guida per il programma di Patient Blood Management. Disponibile da: http://pbm.centronazionalesangue.it/MC-API/Risorse/Linee%20Guida%20per%20il%20programma%20di %20Patient%20Blood%20Management.pdf (u.c. 01/05/2019).
– Centro Nazionale Sangue (2013), Programma di Autosufficienza Nazionale del Sangue e dei suoi Prodotti. Pubblicato in Gazzetta Ufficiale della Repubblica Italiana il 13/12/2013, anno 154° – Numero 292, Disponibile da: https://www.centronazionalesangue.it/sites/default/files/d.m._29.10.2013_gu_13.12.2013_programma_nazio nale_autosufficienza_2013_0.pdf (u.c. 07/05/2019).
– Centro Nazionale Sangue (2014), Programma di Autosufficienza Nazionale del Sangue e dei suoi Prodotti. Pubblicato in Gazzetta Ufficiale della Repubblica Italiana il 14/11/2014, anno 155° – Numero 265. Disponibile da: https://www.centronazionalesangue.it/sites/default/files/Programmazione%202014.pdf (u.c. 07/05/2019). – Centro Nazionale Sangue (2015), Programma di Autosufficienza Nazionale del Sangue e dei suoi Prodotti. Pubblicato in Gazzetta Ufficiale della Repubblica Italiana il 14/07/2015, anno 156° – Numero 161. Disponibile da: https://www.centronazionalesangue.it/sites/default/files/Programma%20Autosuff%202015.pdf (u.c. 07/05/2019).
– Centro Nazionale Sangue (2016), Programma di Autosufficienza Nazionale del Sangue e dei suoi Prodotti. Pubblicato in Gazzetta Ufficiale della Repubblica Italiana il 09/08/2016, anno 157° – Numero 185. Disponibile da: https://www.centronazionalesangue.it/sites/default/files/Decr_280616_Programma_autosufficienza_naz_san gue_e_suoi_prodotti_anno_2016-GU-185-090816.pdf (u.c. 07/05/2019).
– Centro Nazionale Sangue (2017), Programma di Autosufficienza Nazionale del Sangue e dei suoi Prodotti. Pubblicato in Gazzetta Ufficiale della Repubblica Italiana il 11/09/2017, anno 158° – Numero 212. Disponibile da: https://www.centronazionalesangue.it/sites/default/files/Programma%20Nazionale%20Autosufficienza %202017_0.pdf (u.c. 07/05/2019).
– Centro Nazionale Sangue (2018), Programma di Autosufficienza Nazionale del Sangue e dei suoi Prodotti. Pubblicato in Gazzetta Ufficiale della Repubblica Italiana il 09/10/2018, anno 159° – Numero 235. Disponibile da: https://www.centronazionalesangue.it/sites/default/files/Programma%20Nazionale%20di %20Autosufficienza%202018.pdf (u.c. 07/05/2019).
– De Bretan-Berg M. (2014). Blood conservation coordinators and the ONTraC program. ensuring the appropriate and judicious use of blood in surgical patients. Can Nurse. Oct;110(7):14, 16.
– Decreto del Ministro della Salute del 2 Novembre 2015 “Disposizioni relative ai requisiti di qualità e sicurezza del sangue e degli emocomponenti”. Disponibile da: https://www.gazzettaufficiale.it/eli/id/2015/12/28/15A09709/sg (u.c. 07/05/2019).
– Farmer S.L., Towler S.C., Leahy M. F., Hofmann A. (2013). Drivers for change: Western Australia Patient Blood Management Program (WA PBMP), World Health Assembly (WHA) and Advisory Committee on Blood Safety and Availability (ACBSA). Best Practice & Research Clinical Anaesthesiology, 27(1) 43-58.
– Farmer SL., Trentino K., Hofmann A., Semmens JB., Mukhtar SA., Prosser G., Hamdorf JM., Rao S., and Leahy MF. (2015) A Programmatic Approach to Patient Blood Management – Reducing Transfusions and Improving Patient Outcomes. The Open Anesthesiology Journal, 9, 6-16.
– Fondazione Censis, L’infermiere protagonista della buona sanità del futuro (2012) – Disponibile da: http://www.fnopi.it/archivio_news/pagine/150/8_Sintesi_Censis.pdf (u.c. 18/12/2018).
– Freedman J. (2016). Transfusion Medicine: Time for a Change: Patient Blood Management and the Ontario ONTraC Program. Intensive Care Nursing Perioper Crit Intensive Care Nurs, 2:2 doi.org/10.4172/2471- 9870.1000123.
– Gallagher T., Darby S., Vodanovich M., Campbell L., Tovey J. (2015). Patient blood management nurse vs transfusion nurse: is it time to merge? British Journal of Nursing, 24(9), 492-495.
– Gross I., Shander A, Sweeney J. (2013). Patient blood management and outcome, too early or not? Best Pract Res Clin Anaesthesiol. Mar;27(1):161-72. doi: 10.1016/j.bpa.2012.12.005.
– Guerra R., Velati C., Luimbruno GM., Grazzini G. (2016). Patient Blood Management in Italy. Blood Transfus,14: 1-2 doi: 10.2450/2015.0171-15.
– Harvey AR, Basavaraju SV, Chung KW, Kuehnert MJ. (2015). Transfusion-related adverse reactions reported to the National Healthcare Safety Network Hemovigilance Module, United States, 2010 to 2012. Transfusion. Apr;55(4):709-18. doi: 10.1111/trf.12918. Epub 2014 Nov 5.
– Heyes J., Kelly PA., Monaghan K., Lawn M., Dhesi A., Mijovic A. (2017). A single unit transfusion policy reduces red cell transfusions in general medical in-patients. QJM. Nov 1;110(11):735-739. doi: 10.1093/qjmed/hcx150.
– Hofmann A, Farmer S, Shander A. (2011) Five drivers shifting the paradigm from product-focused transfusion practice to patient blood management. Oncologist, 16 (Suppl 3): 3-11.
– Hofmann A, Ozawa S, Farrugia A, Farmer SL, Shander A. (2013) Economic considerations on transfusion medicine and patient blood management. Best Pract Res Clin Anaesthesiol. Mar;27(1):59-68. doi: 10.1016/j.bpa.2013.02.001.
– Hohmuth B., Ozawa S., Ashton M., Melseth RL., (2014) Patient-Centered Blood Management. Journal of Hospital Medicine, 9,(1).
– La Torre A.,(2008) Bloodless Coordinator Care: una nuova figura infermieristica. Io infermiere, 1, 8 – 11.
– Landriscina S., La Torre A. (2016) La Coordinatrice del Sangue: una figura infermieristica dedicata in un programma di Patient Blood Management. Confronto Professionale, 1, 19.
– Leahy MF, Mukhtar SA. (2012) From blood transfusion to patient blood management: a new paradigm for patient care and cost assessment of blood transfusion practice. Intern Med J., Mar;42(3):332-8. doi: 10.1111/j.1445-5994.2012.02717.x.
– Leahy MF., Hofmann A., Towler S., Trentino KM., Burrows SA., Swain SG., Hamdorf J., Gallagher T., Koay A., Geelhoed GC., Farmer SL. (2017) Improved outcomes and reduced costs associated with a health- system-wide patient blood management program: a retrospective observational study in four major adult tertiary-care hospitals. Transfusion. Jun;57(6):1347-1358. doi: 10.1111/trf.14006. Epub 2017 Feb 2.
– European Federation of Nurses Associations (2015). EFN Competency Framework. Linee Guida EFN per l’applicazione dell’Articolo 31 all’interno di programmi nazionali di formazione infermieristica. Brussels, Belgium. Disponibile da: https://www.nurse24.it/wp- content/uploads/2015/12/EFN_Competenze_Italian_15_Dec_2015.pdf (u.c. 05/01/2019).
– Ma M, Eckert K, Ralley F, Chin-Yee I. (2005). A retrospective study evaluating single-unit red blood cell transfusions in reducing allogeneic blood exposure. Transfus Med. Aug;15(4):307-12.
– Miller K. et al, (2015). The Evolving Role of the Transfusion Practitioner, Transfus Med Rev, Apr;29(2):138- 44. doi: 10.1016/j.tmrv.2014.08.005. Epub 2014 Dec 18.
– National Blood Authority Australia. Single Unit Transfusion Guide Summary June 2014. Disponibile da: https://www.blood.gov.au/system/files/documents/single-unit-transfusion-guide-summary-june-2014.pdf (u.c. 18/12/2018).
– Shander A., Hofmann A., Isbister J., Van Haken H. (2013), Patient blood management – The new frontier. Best Practice & Research Clinical Anaesthesiology, March,27(1), 5-10.
– Shander A. (2014). Preoperative anemia and its management. Transfus Apher Sci. Feb;50(1):13-5. doi: 10.1016/j.transci.2013.12.006. Epub 2013 Dec 19.
– Shander A., Van Aken H., Colomina M..J, Gombotz H., Hofmann A., Krauspe R., Lasocki S., Richards T., Slappendel R., Spahn D.R. (2012). Patient Blood Management in Europe. Br J Anaesth. Jul;109(1):55-68. doi: 10.1093/bja/aes139. Epub 2012 May 24.
– Shannon L. Farmer, Simon C. Towler, Michael F. Leahy, Axel Hofmann (2013). Drivers for change: Western Australia Patient Blood Management Program (WA PBMP), World Health Assembly (WHA) and Advisory Committee on Blood Safety and Availability (ACBSA). Best Practice & Research Clinical Anaesthesiology. 27(1),43-58 I1-I2 (March 2013).
– Spence R., Erhard J., (2013). History of patient blood management. Best Practice & Research Clinical Anaesthesiology, March 27(1), 11-15).
– The World Health Assembly The World Health Assembly Resolution on availability, Resolution on availability, safety and quality of blood safety and quality of blood products (WHA 63.12) products (WHA 63.12) Adopted May 2010.
– Tovarelli T., Valenti J. (2005). The Pregnant Jehovah’s Witness How Nurse Executives Can Assist Staff in Providing Culturally Competent Care. JONA’S Healthcare Law, Ethics, and Regulation, 7(4), 105-109.
– Vaglio S., Gentili S., Marano G., et al. (2017). The Italian Regulatory Guidelines for the implementation of Patient Blood Management. Blood Transfusion, Jul;15(4):325-328.
– Vaglio S., Prisco D., Biancofiore G., Rafanelli D., Antonioli P., Lisanti M., Andreani L., Basso L., Velati C., Grazzini G., Liumbruno G.M. (2015). Raccomandazioni per l’Implementazione del Programma di Patient Blood Management – applicazione in chirurgia ortopedica maggiore dell’adulto. Disponibile da: http://pbm.centronazionalesangue.it/MC-API/Risorse/Raccomandazioni%20Patient%20Blood %20Management.pdf (u.c. 07/05/2019).